درمان زخم بستر، زخم پای دیابتی درمنزل : 09122127505
درمان انواع زخم ، زیبایی ،میکرونیدلینگ ،مزوتراپی ،پی آر پی،مزوتراپی بیولوژیک درمنزل ، تماس : 09122127505درمان زخم بستر، زخم پای دیابتی درمنزل : 09122127505
درمان انواع زخم ، زیبایی ،میکرونیدلینگ ،مزوتراپی ،پی آر پی،مزوتراپی بیولوژیک درمنزل ، تماس : 09122127505پای شارکول در بیماران نوروپاتی دیابتی چیست و چه عوارضی ایجاد میکند ؟
پای شارکو زمانی که احساس خود را در پاها و مچ پا از دست داده اید به پای شما آسیب وارد می کند.
ممکن است علائم آسیب یا عفونتی که به پای شما آسیب می رساند را متوجه یا احساس نکنید. هرچه این مشکلات طولانی تر درمان نشوند، آسیب بیشتری می توانند وارد کنند. اگر دیابت دارید، مهم است که برای معاینه منظم پا به یک ارائه دهنده مراقبت های بهداشتی مراجعه کنید.
علائم و علل
تشخیص و آزمایشات
مدیریت و درمان
پیشگیری
چشم انداز / پیش آگهی
پای شارکو اگر فورا درمان نشود می تواند عوارض شدیدی ایجاد کند.
اگر استخوان ها و مفاصل شما فرو بریزند یا بشکنند، پای شارکو پیشرفته شکل پای شما را تغییر می دهد.
پای شارکو چیست؟
پای شارکو عارضه نادر نوروپاتی مرتبط با دیابت است . می تواند صدمات یا عفونت ها را بسیار جدی تر کند.
نوروپاتی مرتبط با دیابت آسیب عصبی است که باعث از دست دادن احساس در ساق پا و پا می شود. این باعث میشود احساس درد یا مشاهده علائم دیگری مبنی بر اینکه چیزی به پای شما آسیب میزند سخت (یا غیرممکن) باشد. پای شارکو زمانی اتفاق می افتد که یک آسیب کوچک یا عفونت باعث عوارض شدید شود، زیرا شما نمی توانید علائم را احساس یا متوجه شوید.
همچنین می تواند این احتمال را افزایش دهد که عفونت در پای شما بسیار بدتر شود یا به بقیه بدن شما سرایت کند. در موارد شدید، این امر می تواند منجر به نیاز به قطع پای شما شود یا باعث عوارض تهدید کننده زندگی شود.
با یک ارائه دهنده مراقبت های بهداشتی در مورد مدیریت دیابت و سطح قند خون (گلوکز خون) خود صحبت کنید. بهترین راه برای جلوگیری از پای شارکو این است که معاینات منظم را با یک ارائه دهنده انجام دهید و پاهای خود را برای هرگونه از دست دادن یا تغییر در توانایی احساس لمس، درد یا فشار معاینه کنید.
برخی از نام های دیگر که ارائه دهندگان مراقبت های بهداشتی به جای پای شارکو استفاده می کنند عبارتند از:
پای مرتبط با دیابت
آرتروپاتی شارکو.
نوروپاتی شارکو.
پای شارکو چقدر رایج است؟
پای شارکو نادر است. کمتر از 1 درصد از افراد مبتلا به دیابت را تحت تاثیر قرار می دهد.
علائم و علل
علائم پای شارکو چیست؟
علائم اولیه پای شارکو عبارتند از:
- درد پا.
- تغییر رنگ یا قرمزی.
- تورم.
- احساس گرما یا گرما (مخصوصاً یکی از پاها به طور محسوسی گرمتر از دیگری است).
به محض مشاهده هرگونه تغییر در پای خود به یک ارائه دهنده مراقبت های بهداشتی مراجعه کنید. هرچه زودتر پزشک شما بتواند پای شارکو را تشخیص دهد، احتمال کمتری دارد که عوارض شدیدی را تجربه کنید.
پای شارکو پیشرفته تر می تواند باعث تغییراتی در شکل پای شما شود (بدشکلی پای شارکو)، از جمله:
کف پا: پای راکر زمانی اتفاق می افتد که استخوان های وسط پای شما شکسته و فرو می ریزند. این باعث می شود قوس پای شما فرو بریزد. به جای اینکه منحنی طبیعی به سمت بالا داشته باشد، یک پای با کف راکر گرد شده است. ممکن است در وسط پای خود برآمدگی داشته باشید که قبلاً قوس آن وجود داشت.
شکل انگشتان پا تغییر می کند: انگشتان پا ممکن است در زیر خم شوند یا خم شوند. اگر استخوانها و سایر بافتهای پای شما فرو بریزد یا بشکند، انگشتان پا با چنگ زدن به شکل پنجه برای پایدار ماندن شما جبران میکنند.
شکل مچ پا تغییر می کند: مچ پای شما ممکن است به یک طرف خم شود یا منحنی شود و به طور قابل توجهی نسبت به مچ پای دیگر شما صاف و ثابت تر به نظر برسد.
زخم پا : اگر پای شارکو باعث تغییر شکل پا یا مچ پا شود، ممکن است فشار زیادی به نواحی پای خود وارد کنید. این می تواند منجر به زخم یا زخم های باز شود که خطر ابتلا به عفونت را افزایش می دهد.
علت ایجاد پای شارکو چیست؟
پای شارکو زمانی اتفاق میافتد که به پای خود آسیب میزنید یا دچار عفونت میشوید اما علائمی مانند درد را احساس نمیکنید. این معمولا یک بیماری پای مرتبط با دیابت است :
افراد مبتلا به دیابت که به سختی سطح قند خون (گلوکز خون) خود را مدیریت می کنند، بیشتر در معرض قند خون بالا ( هیپرگلیسمی ) هستند.
داشتن هیپرگلیسمی مکرر برای مدت طولانی می تواند باعث نوروپاتی (آسیب عصبی)، به ویژه در ساق پا و پا شود.
این آسیب عصبی باعث می شود که شما احساس و احساس در پای آسیب دیده خود را کاهش دهید.
اگر نمی توانید متوجه درد یا علائم دیگری شوید که مشکلی در پا یا مچ پا وجود دارد، احتمالاً علائمی که نیاز به درمان پزشکی دارید را از دست خواهید داد. مسائلی که به راحتی قابل درمان هستند می توانند قبل از اینکه متوجه شوید چیزی به شما آسیب می زند، شدیدتر می شوند.
برای مثال، افراد مبتلا به پای شارکو ممکن است نتوانند درد را احساس کنند که نشان دهنده آسیب استخوانها، تاندونها یا رباطهایشان است و به راه رفتن روی پای آسیبدیده ادامه میدهند. یک آسیب معمولاً جزئی مچ پا یا شکستگی استخوان اگر به راه رفتن روی پای خود ادامه دهید بدون اینکه احساس درد کنید یا بدانید که آسیب دیده است، می تواند بسیار بدتر شود. با گذشت زمان، این استرس اضافی می تواند باعث آسیب دائمی به شکل پا و مچ پا شود.
به طور مشابه، اگر پای شارکو دارید و نمی توانید علائمی مانند درد یا احساس گرما را متوجه شوید، ممکن است علائم عفونت را تا زمانی که باعث ایجاد عوارض شدید شود از دست بدهید.
عوامل خطر پای شارکو چیست ؟
پای شارکو تقریباً همیشه افراد مبتلا به دیابت را تحت تأثیر قرار می دهد. افرادی که بیش از هفت سال دیابت داشته اند و سیگار می کشند و به طور منظم الکل می نوشند، خطر ابتلا به نوروپاتی را افزایش می دهند.
همچنین در صورت ابتلا به دیابت و سایر شرایط سلامتی، از جمله:
فشار خون بالا (فشار خون بالا) .
چاقی یا اضافه وزن.
کلسترول بالا .
بیماری کلیوی .
عوارض پای شارکو چیست؟
پای شارکو خود از عوارض نوروپاتی مرتبط با دیابت است. اگر پای شما به اندازه کافی آسیب دیده باشد یا عفونت جدی داشته باشید، ممکن است عوارض شدید دیگری را تجربه کنید، از جمله:
شکل فیزیکی پای شما ممکن است برای همیشه تغییر کند. این باعث می شود که قرار گرفتن در اکثر کفش ها سخت شود.
اگر تغییرات فیزیکی شدید باشد، ممکن است نیاز به قطع کردن پای آسیب دیده خود داشته باشید (با جراحی برداشته شود). اگر زخم یا زخم روی پا یا مچ پا عفونی شود، ممکن است نیاز به قطع عضو داشته باشید.
پای شارکو می تواند کشنده باشد اگر عفونت به بقیه بدن شما سرایت کند یا سایر عوارض مرتبط با دیابت تهدید کننده زندگی را تجربه کنید.
تشخیص و آزمایشات
پای شارکو چگونه تشخیص داده می شود؟
یک ارائه دهنده مراقبت های بهداشتی پای شارکو را با معاینه فیزیکی و برخی آزمایش های تصویربرداری تشخیص می دهد. اگر متوجه علائمی مانند درد، تورم، احساس گرما یا احساس از دست دادن احساس در مچ پا، پا یا انگشتان پا شده اید، به پزشک خود اطلاع دهید.
ارائه دهنده شما مچ پا و پاهای شما را معاینه می کند. آنها هر دو پای شما را بررسی می کنند و آنها را برای جستجوی تغییرات یا تفاوت ها با هم مقایسه می کنند. ارائه دهنده شما همچنین با لمس مچ پا، پاها و انگشتان پا بررسی می کند که چقدر در پاهای شما احساس می شود.
ارائه دهندگان از چه آزمایشاتی برای تشخیص پای شارکو استفاده می کنند؟
ارائه دهنده شما ممکن است از چند آزمایش برای تشخیص پای شارکو استفاده کند، از جمله:
اشعه ایکس پا .
تصویربرداری رزونانس مغناطیسی (MRI) .
آزمایش خون برای بررسی علائم عفونت.
مدیریت و درمان
پای شارکو چگونه درمان می شود؟
پیشگیری از عوارض شدید مهمترین بخش درمان پای شارکو است. قبل از بدتر شدن هر گونه آسیب یا مشکل (پیشرفت) باید راه رفتن روی پای خود را متوقف کنید. ارائهدهنده مراقبتهای بهداشتی درمانهایی را برای تسکین علائم و کاهش تأثیر دائمی پای شارکو بر توانایی شما برای استفاده از پایتان پیشنهاد میکند.
رایج ترین درمان های پای شارکو عبارتند از:
برداشتن وزن از روی پای خود
قرار دادن وزن و فشار کمتر بر روی پای آسیب دیده، تورم را کاهش می دهد و از بدتر شدن آسیب هایی مانند شکستگی استخوان جلوگیری می کند. ممکن است نیاز داشته باشید:
گچ یا بریس.
عصا.
یک واکر.
یک ویلچر
ارتز و تعویض کفش
ارتزها قالب های کفشی هستند که از پاهای شما حمایت می کنند و انگشتان پا را در موقعیت صحیح نگه می دارند. ممکن است به قالب های سفارشی یا مچ بند نیاز داشته باشید. ارائه دهنده شما ارتز یا کفش های مخصوص با عمق بیشتر را برای کمک به کاهش فشار اضافی روی پاها و حمایت از شما هنگام راه رفتن توصیه می کند.
فیزیوتراپی
فیزیوتراپیست ارائه دهنده مراقبت های بهداشتی است که به شما کمک می کند تا نحوه انجام حرکات بدنی را بهبود ببخشید . آنها به شما کمک می کنند تا علائمی مانند درد، سفتی و ناراحتی که حرکت را سخت می کند را مدیریت کنید. آنها همچنین مجموعه ای سفارشی از تمرینات و حرکات را برای کمک به حرکت بدن خود ایجاد می کنند.
جراحی پای شارکو
اگر علائم شدیدی ( از جمله شکستگی استخوان ها و مفاصل یا زخم ) دارید یا عفونتی دارید که ممکن است گسترش یابد، ممکن است به جراحی پای شارکو نیاز داشته باشید.
جراح آسیب های داخل پا و مفصل مچ پا را ترمیم می کند و پای شما را تثبیت می کند. نادر است، اما افراد مبتلا به پای شارکو شدید ممکن است نیاز به قطع پای خود داشته باشند.
جراح شما به شما خواهد گفت که در دوران نقاهت به کدام روش نیاز دارید و انتظار چه چیزی را داشته باشید.
پیشگیری
چگونه می توانم از پای شارکو جلوگیری کنم؟
بهترین راه برای پیشگیری از پای شارکو، مدیریت دیابت و سلامت کلی شما است. مدیریت قند خون از هیپرگلیسمی جلوگیری می کند و خطر ابتلا به نوروپاتی را کاهش می دهد.
از ارائه دهنده مراقبت های بهداشتی خود بپرسید که چند بار باید پاهای خود را چک کنید. از آنها بپرسید که آیا باید به یک متخصص مراقبت از پا مانند یک متخصص پا یا یک ارتوپد پا و مچ پا مراجعه کنید .
شما همچنین می توانید خطر ابتلا به پای شارکو و سایر مشکلات پای مرتبط با دیابت را با موارد زیر کاهش دهید:
هر روز پاهای خود را برای هرگونه تغییر بررسی کنید. فراموش نکنید که بین انگشتان پا نگاه کنید. از کسی کمک بخواهید یا در صورت نیاز از آینه استفاده کنید.
چک کردن پاهای خود در هر ملاقات با یک ارائه دهنده مراقبت های بهداشتی.
ناخن های پای خود را کوتاه و سوهان نگه دارید. برای جلوگیری از رشد ناخن های پا، آنها را مستقیماً برش دهید .
حفظ جریان خون در پاهای شما. هنگام نشستن پاهای خود را بالا نگه دارید و اغلب انگشتان خود را تکان دهید.
پوشیدن جوراب و کفش (یا دمپایی) در تمام طول روز. مطمئن شوید که جورابهایتان خیلی تنگ نباشد و کفشهایتان بهخوبی مناسب باشد.
هر روز پاهای خود را بشویید. آنها را به طور کامل خشک کنید، از جمله بین انگشتان پا. لوسیون را به بالا و پایین پاهای خود بمالید، اما نه بین انگشتان پا.
چشم انداز / پیش آگهی
اگر پای شارکو داشته باشم چه انتظاری می توانم داشته باشم؟
اگر یک ارائه دهنده مراقبت های بهداشتی پای شارکو را زود تشخیص دهد، باید بتوانید از عوارض جدی جلوگیری کنید.
شما به قرارهای منظم پیگیری با ارائه دهنده خود نیاز دارید. آنها عکس های اشعه ایکس بیشتری برای بررسی پاهای شما برای هرگونه تغییر یا علائم جدید می گیرند.
اگر پای شارکو باعث علائم یا عوارض شدید شود، ممکن است لازم باشد راه رفتن و حرکت متفاوت را یاد بگیرید یا از وسایل کمک حرکتی استفاده کنید. ارائه دهنده شما به شما کمک می کند تا بفهمید چه انتظاری دارید. آنها شما را در سفر بهبودی راهنمایی خواهند کرد و برای پاسخ به تمام سوالات شما در آنجا حضور خواهند داشت.
چه زمانی باید به ارائه دهنده مراقبت های بهداشتی خود مراجعه کنم؟
به محض اینکه متوجه علائم جدید یا بدتر در پاهای خود شدید، به یک ارائه دهنده مراقبت های بهداشتی مراجعه کنید.
اگر دیابت دارید، اگر متوجه شدید فوراً به پزشک خود اطلاع دهید:
تغییر در شکل پاها
تغییراتی در پوست پا، از جمله زخم، تغییر رنگ، احساس گرما یا بوی بد.
ریزش مو در انگشتان پا، یا پاها.
از دست دادن احساس در پاها، مچ پا، پاها یا انگشتان پا.
درد، سوزن سوزن شدن، سوزش یا گرفتگی در پاها یا پاها (به خصوص در طول شب).
چه سوالاتی باید از ارائه دهنده مراقبت های بهداشتی خود بپرسم؟
آیا پای شارکو یا بیماری دیگر پای مرتبط با دیابت دارم؟
به چه درمان هایی نیاز خواهم داشت؟
آیا به جراحی نیاز خواهم داشت؟
چند بار باید پاهایم را چک کنم؟
سوالات متداول اضافی
آیا هنوز می توانید با پای شارکو راه بروید ؟
شما باید بتوانید با پای شارکو اولیه راه بروید و حرکت کنید. اما خود را مجبور به استفاده از پای خود نکنید، به خصوص اگر متوجه تورم یا تغییر رنگ شدید. آنها می توانند نشانه هایی از آسیب دیدگی پای شما باشند، حتی اگر نتوانید آن را احساس کنید.
فعال بمانید، اما فعالیتهایی را انتخاب کنید که برای پاهایتان ملایمتر هستند، مانند شنا یا دوچرخهسواری. از ارائه دهنده خود بپرسید که کدام فعالیت برای شما ایمن تر است.
پای شارکو عارضه نادری است که زمانی اتفاق می افتد که دیابت به اعصاب ساق پا و پا آسیب می رساند. بهترین راه برای جلوگیری از عوارض جدی پای شارکو این است که در اسرع وقت تشخیص داده شود. اگر دیابت دارید برای معاینات منظم و معاینات پا به یک ارائه دهنده مراقبت های بهداشتی مراجعه کنید. ارائه دهنده شما پاهای شما را برای هر گونه تغییری که می تواند به این معنی باشد که شما در معرض خطر هستید نظارت خواهد کرد.
با ارائه دهنده خود در مورد مدیریت دیابت صحبت کنید. آنها به شما کمک می کنند تا منابعی را پیشنهاد کنند که به شما در مدیریت قند خون کمک می کند تا شانس ابتلا به نوروپاتی مرتبط با دیابت و پای شارکو را کاهش دهید.
درمان زخم بستر،زخم پای دیابتی درمنزل:09122127505
هوالشافی (مشاوره تلفنی رایگان)
درمان وترمیم زخم
بستر(زخم فشاری)،زخم پای دیابتی ،زخم های عروقی،زخم های جراحی(سینوس
پایلونیدال و..)، سوختگی به روش نوین و طب سنتی ایرانی
به همراه زیبایی ، میکرونیدلینگ ، مزو تراپی ، پی آر
پی ، مزوتراپی بیولوژیک ، پلاسما تراپی و سایر اقدامات پرستاری
درمنزل .
درشهرهای : تهران ، شهر جدید پردیس ، بومهن ، رودهن ، دماوند ، فیروزکوه و پلور مازندران
با پانسمانهای نوین( کامفیل،هارتمن،مدی
هانی، آنیکا،لوهمن & روشه، بی بران،اسمیت & نفه و.. )- ماگوت تراپی
- وکیوم تراپی و...
به روش کاملا استریل و در مدت زمان بسیار کوتاهتر و مقرون به صرفه تر و نیاز به تعویض پانسمان هر چهار – پنج روز یکبار : بدون درد و با بهره گیری از مشاوره متخصصین ، عفونی – پوست – ارتوپد _ جراح و تغذیه . ..............................................................
- آموزش کمکهای اولیه
- تزریقات وسرم تراپی
- پانسمان های نوین جهت زخم بستر، زخم پای دیابتی
- پانسمان های نوین زخم های عروقی ، سوختگی
- کشیدن بخیه ونمونه گیری آزمایش
- گذاشتن سوند معده
- سونداژ ادراری
- مشاوره و خرید تجهیزات پزشکی
- ویزیت در منزل
- برداشتن زگیل،خال ،کیست های چربی،میخچه :بدون جراحی
- زیبایی ، میکرونیدلینگ ، مزوتراپی ، پی آرپی ، مزوتراپی بیولوژیک .
* با بهره گیری از مشاوره متخصصین : عفونی – پوست – ارتوپد _ جراح و تغذیه *
آسیب های فشار (زخم های تحت فشار) و مراقبت از زخم
آسیب های فشار (زخم های تحت فشار) و مراقبت از زخم
به روز شده: 15 مارس 2017
- نویسنده: مسیحی نیک کرمان، MD؛ سردبیر اصلی: جان گیبل، MD، DSc، MSc، AGAF
اگر چه اصطلاح زخم وجراحت ، زخم فشاری و زخم تحت فشار اغلب به طور متناوب مورد استفاده قرار می گیرند، پانل مشاوره علایم فشارخون ملی (NPUAP) در حال حاضر آسیب های فشار را بهترین اصطلاح می داند، زیرا زخم باز همیشه اتفاق نمی افتد. [ 1 ] با توجه به NPUAP، یک آسیب فشار محلی آسیب به پوست و بافت نرم ، معمولا از یک برجسته استخوان یا مربوط به یک دستگاه پزشکی و یا دیگرعلل است. که این می تواند به عنوان پوست سالم و یا یک زخم باز باشد و ممکن است دردناک باشد. این در نتیجه فشار یا فشار شدید یا طولانی در ترکیب با برش اتفاق می افتد.
زخم های پیشرفته ساکروم واثرات فشار، برش و رطوبت را نشان می دهد.
علائم و نشانه ها
اطلاعات مهم زیر باید از تاریخ به دست آمده:
- سلامت کلی جسمی و روانی، از جمله امید به زندگی
- بستریهای قبلی، جراحی ، یا زخمهای قبلی
- رژیم غذایی و تغییرات وزن اخیر
- عادت های روده و وضعیت مداوم
- وجود اسپاستیسیت یا پوسیدگی فلکسون
- داروها و آلرژی به داروها
- تنباکو، الکل و مصرف مواد مخدر تفریحی
- محل اقامت و سطح حمایت که در رختخواب یا در حال نشستن استفاده می شود
- سطح استقلال، تحرک و توانایی درک و همکاری با مراقبت
- ساختار حمایت اجتماعی و مالی تحت تأثیر
- حضور مسائل فرهنگی، مذهبی یا قومی خاص
- وجود دستورالعمل های پیشرفته، وکالت، و یا تنظیمات خاص در مورد مراقبت
- اطلاعات مربوط به زخم جاری - درد، بوی بد یا تخلیه، تاریخ طبیعی زخم فعلی و علت پزشکی مرتبط با زخم
یک معاینه فیزیکی کامل برای ارزیابی وضعیت کلی سلامت بیمار، همراهی با بیماری، وضعیت تغذیه ای و وضعیت ذهنی لازم است. پس از معاینه عمومی کلی، توجه باید به زخم تبدیل شود.
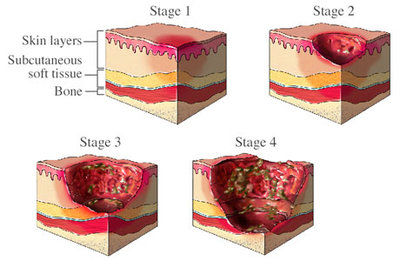
برای اهداف کار و درمان، مفید است که آسیب فشار را مطابق با سیستم اعلام شده توسط NPUAP [ 2 ] به صورت زیر بیان کنیم:
- آسیب ناشی از مرحله 1 - عارضه غیرقابل تحمل پوست پوست
- آسیب فشار مرحله 2 - ضخامت پوستی ضخیم با درخشش در معرض انقباض
- آسیب فشار مرحله 3 - افتادگی پوست با ضخامت کامل
- آسیب فشار مرحله 4 - ضخامت پوست و بافت کامل
- آسیب ناشی از فشار - ضخامت پوست و بافت مشاهده شده با ضخامت کامل
- آسیب شدید فشار - رنگ آمیزی عمیق قرمز، قهوه ای یا بنفشی غیر قابل لمس
عوارض زخم عبارتند از:
- تبدیل بدخیم
- دیس رفلکسی مستقل
- استئومیلیت
- Pyarthrosis
- سپسیس
- فیستول مجرای ادرار
- آمیلوئیدوز
- کم خونی
تشخیص
مطالعات آزمایشگاهی که ممکن است مفید باشد عبارتند از:
- شمارش کامل خون (CBC) با دیفرانسیل
- میزان رسوب گذاری اریتروسیت (ESR)
- آلبومین و پربالومین
- انتقالین
- پروتئین سرم
هنگامی که با وضعیت بالینی خاص مشخص می شود، باید موارد زیر را بدست آورد:
- ادرار و کشت در حضور بی اختیاری ادرار
- معاینه مدفوع برای WBC های مدفوع و سموم Clostridium difficile، زمانی که کولیت مزمن مدفوع ممکن است باعث بی اختیاری مدفوع شود
- اگر باکترمی یا سپسیس مورد استفاده قرار گیرد، کشت خون توصیه می شود
مطالعات اضافی که ممکن است در نظر گرفته شوند عبارتند از:
- رادیوگرافی ساده
- اسکن استخوان
- تصویربرداری رزونانس مغناطیسی
- بیوپسی بافت یا استخوان
مدیریت
اصول کلی ارزیابی و درمان زخم به شرح زیر است:
- مراقبت از زخم ممکن است به طور گسترده ای به روش های غیر عملی و عملی تقسیم شود
- برای زخم های مرحله 1 و 2، مراقبت از زخم معمولا محافظه کارانه است (به عنوان مثال، غیر فعال)
- برای ضایعات مرحله 3 و 4 ممکن است لازم باشد مداخله جراحی (به عنوان مثال، بازسازی فلاپ) ضروری باشد، اگر چه بعضی از این ضایعات باید به صورت محافظه کارانه به علت مشکالت پزشکی در هم آمیخته شوند [ 3 ]
- تقریبا 70٪ -90٪ از آسیب های فشار به صورت سطحی و بهبود می یابند
مدیریت موفقیت آمیز آسیب های فشار به اصول کلیدی زیر بستگی دارد:
- کاهش فشار
- مناسب سازی بافت نکتوت و ناتوانی شده
- کنترل عفونت
- مراقبت از زخم دقیق
اگر بازسازی جراحی آسیب فشار نشان داده شود، قبل از بازسازی، وضعیت پزشکی باید بهینه شود. اقدامات عمومی برای بهینه سازی وضعیت پزشکی عبارتند از:
- کنترل اسپاستیکیت
- پشتیبانی تغذیه به صورت مناسب
- توقف سیگار کشیدن
- کنترل درد مناسب
- نگهداری حجم خون مناسب
- اصلاح کم خونی
- حفظ پاکیزگی زخم و اطراف پوست دست نخورده
- مدیریت بی اختیاری ادرار یا مدفوع به عنوان مناسب
- مدیریت آلودگی باکتری یا عفونت
سایر اقدامات درمان غیر جراحی عبارتند از:
- کاهش فشار - انتقال و استفاده از سطوح حمایت
- مدیریت زخم - Débridement، مواد پاک کننده، پانسمان و ضد میکروبی
- هنوز رویکردهای جدید هنوز مورد مطالعه قرار گرفته اند - عوامل رشد (به عنوان مثال، بکاپلرمین)، درمان زخم های منفی و الکتروتراپی
مداخلات جراحی که ممکن است ضروری باشد عبارتند از:
- دبریدمان جراحی
- انحراف جریان ادرار یا مدفوع
- رها کردن پوسچرهای فلکشن
- بسته شدن زخم
- قطع شدن
گزینه های موجود برای مدیریت جراحی آسیب های فشار به شرح زیر است:
- بسته شدن مستقیم (به ندرت برای جراحت فشار مورد استفاده برای درمان جراحی مورد استفاده قرار می گیرد)
- پیوند پوست
- فلپ های پوستی
- فلپ های ماهیچه ای (musculocutaneous)
- فلپ های آزاد
انتخاب روش بازسازی بستگی به محل آسیب های فشار (به عنوان مثال، اسکولی، ساکرال، یا trochanteric).
پیشگیری، اگر قابل دستیابی باشد، مطلوب است. پیشگیری از آسیب های فشار دارای دو جزء اصلی است:
- شناسایی بیماران در معرض خطر
- مداخلات طراحی شده برای کاهش خطر
زمینه
زخمهای به تاخیر افتاده ، فشارخون و زخم تحت فشار اغلب در جامعه پزشکی به شکل متداول استفاده می شوند. با این حال، در سایت های بیش از حد ساختارهای استخوانی که برجستگی استخوانی وجود دارد،بیشتر است. از آنجائیکه همه ی این زخم ها حاصل مشترک یک فشار است، زخم تحت فشار بهترین بیان برای زخم است.
کمیته ملی مشاوره ابتلا به فشارخون (NPUAP) یک سازمان مستقل غیر انتفاعی است که در سال 1987 شکل گرفت و به پیشگیری، مدیریت، درمان و تحقیق در مورد زخم های فشارخون اختصاص یافته است. در آوریل 2016، NPUAP اعلام کرد که اصطلاحات ترجیحی خود را از زخم فشار به آسیب های فشار برمی دارد، چرا که اصطلاح دوم بهتر این روند آسیب را در پوست های سالم و زخمی توصیف می کند. [ 1 ]
در حال حاضر NPUAP آسیب فشار را به عنوان آسیب محلی به پوست و بافت نرم نرم، معمولا بیش از یک برجسته استخوان یا مربوط به یک دستگاه پزشکی و یا دیگر، تعریف می کند. [ 1 ] چنین صدمه ای می تواند به عنوان یک پوست سالم یا یک زخم باز باشد و ممکن است دردناک باشد. این نتیجه از فشار یا فشار شدید یا طولانی همراه با برش است. NPUAP همچنین یادآور می شود که تحمل بافت نرم برای فشار و برش ممکن است تحت تاثیر شرایط محیطی، تغذیه، پرفیوژن، شرایط همراه و وضعیت بافت نرم باشد.
فشار روی پوست، بافت نرم، عضلات و استخوان به وسیله وزن یک فرد در مقابل سطح زیر قرار می گیرد. این فشارها اغلب بیش از فشار پرکننده مویرگ (~ 32 میلی متر جیوه) است. در بیماران با حساسیت طبیعی، تحرک و ذهنی، آسیب های فشار رخ نمی دهد. بازخورد، آگاه و ناخودآگاه، از مناطق فشرده سازی، باعث می شود آنها موقعیت بدن خود را تغییر دهند و این تغییرات فشار را قبل از اینکه آسیب بافت غیرمستقیم ایجاد شود، تغییر می دهد. (به پاتوفیزیولوژی و علت شناسی مراجعه کنید.)
به کسانی که فشار طولانی مدت بی وقفه به برجستگی های استخوانی،وارد میشوند و اجتناب پذیرنیستند (به عنوان مثال، افرادی که مسن هستند، دارای اختلال عصبی، و یا تحت حاد بستری ) در معرض افزایش خطر صدمات فشار هستند.آنها نمیتوانند خود را از فشار محافظت کنند مگر اینکه آنها به صورت آگاهانه موقعیت خود را عوض کنند یا به این کار کمک کنند. حتی یک بیمار با وضع اقتصادی بسیار خوب و با گروه پشتیبانی گسترده و منابع مالی نامحدود، ممکن است به علت کوتاهی در از بین بردن فشارهای ناشی از آسیب های جسمی ،زخم ایجاد شود.
در حال حاضر مدیریت کلی آسیب های فشار در حال حاضر یکی از مهمترین مسائل مربوط به مراقبت های بهداشتی ملی است. علیرغم علاقه و پیشرفت های پزشکی، جراحی، مراقبت های پرستاری و آموزش مراقبت از خود، آسیب های فشار به عنوان یکی از علل عمده مرگ و میر و مرگ و میر باقی مانده است و بیماران مبتلا به جراحات فشارخون، از کاربران مهم منابع پزشکی هستند.
بسیاری از عوامل در مدیریت آسیب های فشار درگیر هستند. پرستاری نقش مهمی در این فرآیند چالش برانگیز و پیچیده ایفا می کند، با استفاده از یک رویکرد چند گانه که شامل مراقبت از پوست، تسکین فشار و حمایت تغذیه ای است. پیشگیری مهم در مدیریت آسیب های فشار است و با تاریخ کامل پزشکی و پرستاری، ارزیابی ریسک و معاینه پوست شروع می شود که بیمار پذیرفته می شود.
عوامل مواجهه با بافتی که در معرض خطر انقباض پوستی قرار دارند، باید توجه ویژه ای را به خود جلب کنند. بیماران باید تمیز و خشک نگه داشته شوند و اغلب باید ملافه و زیر انداز بیمار جایگزین شوند. برای بیماران در معرض خطر، باید همراه با حمایت کافی برای تغذیه، تسکین فشار کافی فراهم شود.
برای بیماران مبتلا به آسیب های فشار، این اقدامات پیشگیرانه باید همراه با روش های مراقبت از زخم عمومی انجام شود. مراقبت از زخم غیر جراحی ممکن است شامل درمان موضعی ساده، مانند جراحت فشار با پوست باز و یا ضایعات سطحی با nondraining، بافت غربال گرانشی. برای تخلیه ضایعات نابار و یا آلوده، درمان همچنین ممکن است شامل عوامل جذب، پانسمان آلژینات کلسیم، پوشش زخم، debridement و درمان ضد میکروبی.
دیگر روش های درمانی مانند ماساژ، فیزیوتراپی و تخت های تخصصی نیز ممکن است به رژیم درمان اضافه شود.
تحقیق در زمینه آسیب های فشار، به ویژه در تعیین، پیشگیری و درمان این ضایعات، برای جلوگیری از عوارض ثانویه در افراد معلول مهم است. به عنوان استانداردهای مراقبت های حاد، پس ازیک دوره مراقبتی و توانبخشی بهبود می یابند، در جمعیت افرادی که اختلالات عملکرد مادام العمر دارند، همچنان رشد می کنند. در نتیجه، پیشگیری از عوارض ثانویه به یک نگرانی فزاینده ای تبدیل شده است.
تا به امروز، مطالعات بالینی آسیب های فشار در ارزیابی دشوار بوده است زیرا اغلب آنها به طور کیفی بر اساس مشاهدات تصادفی و مطالعات غیرقابل کنترل هستند. برای دستیابی به نتایج قابل اطمینان، بایستی روش های اساسی بیشتری برای این آسیب ها مورد توجه قرار گیرد. سوالاتی که ممکن است پرسیده شوند عبارتند از:
- علایم اساسی هیستولوژیک، پاتولوژیک و بیوشیمیایی در یک آسیب در حال افزایش است؟
- آیا اخلاقی است که یک نمونه بیوپسی از یک آسیب فشار انسانی برای اهداف تحقیق بگیرد؟
- متغیرهای متعدد در شکل گیری آسیب های فشار در محیط انسانی چیست؟
رساله آماده شده توسط شورای پژوهشی NPUAP پیشنهاد اولویت های تحقیقاتی زیر :
- تحقیق متمرکز بر نتیجه
- مداخلات و بررسی اثربخشی محصول
- تحقیقات پایه ای در زمینه تنظیم زخم ها است
- اصلاح روش های ارزیابی ریسک
- آزمایشات مبتنی بر ریسک، چند مداخله ای
مسائل اضافی مورد نیاز برای تحقیق شامل مسائل مربوط به هزینه، تصمیم گیری اخلاقی، انتشار راهنما، سیاست عمومی و ارزیابی نتایج ملی است. مسائل مربوط به روش شناسی، از قبیل طراحی تحقیق، جمعیت مطالعه و استفاده از گروه کنترل، همچنین برای بررسی بیشتر مورد نیاز است.
آناتومی
آسیب های فشار به طور معمول با توجه به محل و عمق دخالت توصیف می شود.اطراف استخوان لگن و باسن تا 70٪ از تمام آسیب های فشار محاسبه، با برجستگی ischial، trochanteric مکان خاجی بسیار رایج است اندام های پایین تر از 25 تا 25 درصد از آسیب های فشار را تشکیل می دهند که بیشترین شیوع در آنها وجود دارد (بیشتر در تصویر زیر دیده می شود): ، پاشنه پا، پاتلا و محل های Pretibial پس سری
درصد باقیمانده از آسیب های فشار ممکن است در هر مکان ای رخ دهد که دوره های بدون وقفه طولانی را تجربه می کند. [ 16 ] بینی، چانه، پیشانی، گوشه، قفسه سینه، پشت و آرنج یکی از رایج ترین موارد برای سایت های نادر برای آسیب های فشار هستند. هیچ سطح از بدن را نمی توان به اثرات فشار ایمنی در نظر گرفت.
آسیب های فشار می تواند شامل سطوح مختلف بافت باشد. عضله ثابت شده است که بیشتر حساس به فشار است. با این حال، دانیل و فایبیزوف دریافتند که عضلات به ندرت در بین استخوان ها و پوست در موقعیت های بدنی طبیعی قرار می گیرند. [ 17 ]
پاتوفیزیولوژی
در سال 1873، سر جیمز پیتت تولید زخم های فشار را به میزان قابل توجهی توصیف کرد و شرح او هنوز هم کاملا دقیق است. [ 18 ] بسیاری از عوامل به ایجاد آسیب های فشار کمک می کنند، اما فشار ناشی از ایسکمی و نکروز، مسیر مشترک نهایی است.
در این دیدگاه، آسیب های فشار ناشی از فشار ثابت به اندازه کافی برای کاهش جریان خون محلی به بافت نرم طولانی مدت است. این فشار خارجی باید بیشتر از فشار مویرگی شریانی (32 میلی متر جیوه)، به خدشه جریان ورودی و بیشتر از فشار بسته شدن مویرگی وریدی (08/12 میلی متر جیوه) مانع از بازگشت از جریان برای یک زمان طولانی است.
بافتهای بدن و پوست برای مدت کوتاهی قادر به ایجاد فشارهای عظیم هستند، اما در معرض فشار طولانی مدت فقط بیش از فشار بالای مویرگ، یک میانبرسریع به سمت نکروز و زخم بافت ایجاد می شود. [ 19 ، 20 ] رویداد تحریک کننده، فشرده سازی بافت ها در برابر یک شی خارجی است مانند تشک، پد صندلی چرخدار، تخت بستری یا سطح دیگر.
لیندان و همکاران، محدوده فشار اعمال شده به نقاط مختلف آناتومیک در موقعیت های خاص را ثبت کردند. [ 21 ]نقاط بیشترین فشار با وضعیت بیمار شامل سرین، پاشنه و قوس (40-60 میلی متر جیوه) بود. با بیمار مبتلا، سینه و زانو جذب بالاترین فشار (50 میلی متر Hg). هنگامی که بیمار در حال نشستن است، tubercity اسفایل تحت فشار بیشتر (100 میلی متر جیوه) است. بدیهی است که این فشارها از فشار کلی مویرگی بیشتر است، به همین دلیل این مناطق هستند که آسیب های فشار بیشتر از آن هستند.
نیروهای برشی و اصطکاک اثرات فشار را تشدید می کنند و اجزای مهم ساز و کار آسیب هستند (نگاه کنید به تصویر زیر). [ 22 ] ممکن است زخم شدن در یک بیمار مبتلا به بی اختیاری رخ دهد، که باعث ایجاد آسیب در پوست می شود. فشار، نیروهای برشی و اصطکاک باعث انسداد میکرو سیپروپلاستی و ایسکمی پس از آن می شود که منجر به التهاب و انکسای بافت می شود. Anoxia بافت به مرگ سلول، نکروز و زخم منتهی میشود.
زخم های پیشرفته ساکره ای اثرات فشار، برش و رطوبت را نشان می دهد.
از بافتهای مختلفی که در اثر فشار به علت مرگ مواجه هستند، ابتدا بافت عضله آسیب می بیند، قبل از اینکه پوست و بافت زیر جلدی، به دلیل افزایش نیاز به اکسیژن و نیازهای متابولیک بالاتر باشد. [ 23 ، 24 ] تغییرات غیر قابل برگشت ممکن است در طول 2 ساعت فشار بی وقفه رخ دهد. پوست می تواند از فشار مستقیم تا 12 ساعت با ایسکمی مقاومت کند. با زخم زمان در سطح پوست وجود دارد، آسیب قابل توجهی در عضلات زیر ممکن است در حال حاضر رخ داده است، و شکل کلی زخم یک مخروطی معکوس است.
Reperfusion به عنوان یک علت آسیب اضافی به ناحیه زخم پیشنهاد شده است، باعث ایجاد زخم برای بزرگ شدن و یا تبدیل شدن به بیشتر مزمن - به عنوان مثال، به عنوان مثال زمانی که یک بیمار پاراگرافی یا quadriplegic از یک طرف به سمت دیگر تبدیل می شود در تلاش برای مبارزه با طولانی مدت فشار بر روی یک طرف معین. مکانیزم دقیق آسیب های ایسکمی-رپرفیوژن هنوز به طور کامل درک نشده است. ادامه تولید واسطه های التهابی و گونه های اکسیژن واکنشی در حین ایسکمی-رپرفیوژن ممکن است به مزمن زخم های فشار کمک کند.
اتیولوژی
تحرک بدنی احتمالا شایع ترین دلیل است که بیماران در معرض فشار بی وقفه طولانی مدت هستند که موجب آسیب های فشار می شوند. این وضعیت ممکن است در بیماران مبتلا به نارسایی عصبی، شدید آرام بخش یا بیهوش، ضعف، ضعف، و یا بهبودی از آسیب های آسیب دیده باشد. این بیماران نمی توانند موقعیت خود را به اندازه کافی و یا به اندازه کافی برای تسکین فشار تغییر دهند. بی حرکتی طولانی مدت ممکن است منجر به آتروفی عضله و بافت نرم شود، که باعث کاهش حجم زیادی از پروستات می شود.
انسداد و اسپاستیسیت اغلب به تشکیل زخم کمک می کند تا بارها با قرار دادن بافت ها در معرض تروما از طریق انقباض مفصل قرار گیرد. انسداد مفصل فشاری را حفظ می کند، در حالی که اسپاستیکس بافت ها را به اصطکاک و نیروهای برشی متداول می کند. شکستگی پوست و آسیب های ناشی از فشار ممکن است اغلب در زیر و بین انگشتان پا و در کف دست پیدا شود.
ناتوانی در درک درد، به علت اختلال عصبی یا دارو، باعث از بین رفتن یکی از مهمترین محرک ها برای جابجایی و کاهش فشار می شود. برعکس، درد از برش های جراحی، مکان های شکستگی یا سایر منابع ممکن است بیمار را ناخواسته یا قادر به تغییر موقعیت می کند.
کیفیت پوست نیز بر فشار خون منجر می شود. فلج، بی حساسیت، و پیری منجر به آتروفی پوست با نازک شدن این مانع محافظتی می شود. کاهش در گردش اپیدرمی، مسطح شدن اتصال جراحی پوستی و اپیدرمال و از دست دادن عروق با پیشرفت عصر.
علاوه بر این، پوست در معرض آسیب های جزئی ضعف مانند نیروهای اصطکاک و برش قرار می گیرد که معمولا در طی حرکت بیمار به کار می رود. ضایعاتی که سبب ایجاد عمق پوست و یا اشک پوست می شود، مانع از آلودگی باکتری ها می شود و منجر به از دست دادن آب در پوست می شود و پوست را به لباس و ملافه می چسباند.
بی اختیاری یا حضور فیستول به زخم های متعدد کمک می کند. این شرایط باعث می شود پوست به طور مداوم مرطوب شود، بنابراین منجر به maceration می شود. علاوه بر این، مخرب شدن مکرر به طور منظم باعث به وجود آمدن باکتری ها در یک زخم آزاد می شود.
آلودگی باکتریها، هرچند واقعا عامل عفونی نیستند، باید در درمان آسیبهای فشار مورد توجه قرار گیرند، که می تواند تاخیر یا جلوگیری از بهبود زخم را داشته باشد. این ضایعات مخازن گرم و مرطوب برای رشد بیش از حد باکتری هستند، در حالیکه مقاومت آنتی بیوتیکی ممکن است ایجاد شود. آسیب فشار ممکن است از آلودگی ساده (مانند هر زخم باز) به عفونت ناگهانی (نشان دهنده حمله باکتری های بافتی) باشد. این ممکن است منجر به عوارض ناخوشایند اما تهدید کننده زندگی (مثلا باکترمی، سپسیس، منونکروز، گانگرن یا فکسیست نکروز) شود.
سوء تغذیه، هیپوپروتئینمی، و کم خونی ، وضعیت کلی بیمار را منعکس می کنند و می توانند آسیب پذیری بافت را به تروما و نیز بهبود زخم تاخیر ایجاد کنند. وضعیت تغذیه نامناسب مطمئنا باعث مزمن شدن این ضایعات می شود و مانع از توانایی سیستم ایمنی برای جلوگیری از عفونت می شود. کم خونی نشان دهنده ضعف اکسیژن در خون است. بیماری های عروق و هیپوولمی نیز ممکن است باعث کاهش جریان خون به ناحیه زخم شود.
در بیماران با حساسیت طبیعی، تحرک و ذهنی، آسیب های فشار بعید است. بازخورد آگاهانه یا ناخودآگاه از مناطق فشرده سازی باعث می شود آنها موقعیت خود را تغییر دهند، در نتیجه فشار را از یک ناحیه به یک دیگر به مدت طولانی قبل از اینکه آسیب های ایسکمیک برگشت ناپذیر رخ می دهد، تغییر دهند. در افرادی که نمیتوانند فشارهای بی وقفه را طولانی کنند، خطر ابتلا به ناکروز و زخم افزایش مییابد. این افراد نمی توانند خود را از فشار محافظت کنند، مگر اینکه موقعیت آگاهانه خود را تغییر دهند یا به این کار کمک کنند.
اپیدمیولوژی
آمار ایالات متحده
آسیب های فشار در بیماران بستری در مراکز حوادث حاد و مزمن رایج هستند. تخمین زده شده است که در ایالات متحده حدود یک میلیون ضربه زخمی رخ می دهد؛ با این حال، اطلاعات قطعی در مورد اپیدمیولوژی و تاریخ طبیعی این بیماری هنوز محدود است. متاسفانه، مطالعات تا به امروز با مسائل روش شناختی و تنوع در توصیف ضایعات روبرو شده است. [ 7 ، 25 ]
موارد گزارش شده آسیب های فشار در بیماران بستری از 2.7٪ تا 29٪ متغیر بوده و شیوع گزارش شده در بیماران بستری از 3.5٪ تا 69٪ متغیر است. [ 26 ، 27 ، 28 ، 29 ، 30 ] بیماران در واحدهای مراقبت های ویژه افزایش خطر ابتلا به آسیب های فشار را نشان می دهد، که نشان می دهد 33٪ موارد و شیوع 41٪ است. [ 31 ، 32]
پنجمین بررسی میزان شیوع ابتلا به فشار خون ملی در سال 1999 در بیماران مراجعه کننده به بیمارستان های مراقبت های اورژانسی، شیوع کلی 14.8٪ را نشان می دهد که 7.1٪ زخم ها در طی بازدید از بیمارستان دیده می شود. [ 33 ] از بخش های مختلف بیمارستان، بخش های مراقبت های ویژه (ICU) بیشترین شیوع را داشتند، در 21.5٪. بزرگترین گروه سنی مختلف بیماران مبتلا به آسیب تحت فشار شامل بیماران سنی 71-80 سال (29٪) بود.
بیماران سالمند بستری در بیمارستان های مراقبت های حسی برای روش های ارتودنسی غیرخطی در معرض خطر بیشتری برای آسیب های فشار هستند نسبت به سایر بیماران بستری با 66٪ موارد. [ 34 ، 35 ] درBaumgarten و همکاران 658 بیمار 65 ساله و بالاتر که تحت عمل جراحی شکستگی لگن قرار گرفتند ، 36.1٪ در طی 32 روز پس از پذیرش بیمار، آسیب جبران شدگی ایجاد کردند. [ 36 ]
در خانه های پرستاری، شیوع آسیب های فشار 24-26٪ است. [ 25 ، 37 ] ؛ میزان بروز آن 25 درصد در ساکنین بستری در بیمارستان حاد مراقبت است. [ 37 ] بیماران مبتلا به زخم های فشار قبل از عمل، 26٪ موارد ایجاد آسیب اضافی در طی یک دوره 6 ماهه را نشان می دهند. گزارش شده است که میزان شیوع در بیمارستان های مراقبت های مزمن به ترتیب 10.8٪ است [ 38 ]، در حالی که 33٪ از بیماران بستری در بیمارستان های مراقبت های مزمن، آسیب های فشار دارند. [ 39 ] پیگیری طولانی مدت نشان می دهد که بیشتر زخم ها در عرض 1 سال بهبود می یابند. [ 25 ، 40 ]
در میان بیماران مبتلا به اختلالات نورولوژیک، آسیب های ناشی از فشار در هر سال با میزان 7 تا 8 درصد می باشد، [ 41 ] با خطر خطر مرگ و میر حدود 25-85 درصد است. [ 42 ] علاوه بر این، آسیب های فشار به عنوان علت مستقیم مرگ در 7-8٪ از افراد مبتلا به پاراگلایژیک ذکر شده است؛ این افراد همچنین دارای بیشترین میزان عود (80٪) هستند. [ 43 ] در افراد مبتلا به آسیب نخاعی (SCI) و همراهی همراهی، میزان شیوع آسیب های فشار در محدوده 25-66 درصد است. [ 44 ، 45 ، 46 ، 47 ]
مطالعه شیوع آسیب های فشار در ساکنین اجتماعی با SCI نشان داد که افراد مبتلا به ضایعات SCI سطح بالاتری در معرض آسیب های فشار بیشتری نسبت به ضایعات سطحی دارند. [ 44 ] از 100 بیمار با جراحت فشار، 33 بیمار آسیب دیده بودند که به عنوان مرحله 2 یا بیشتر طبقه بندی شدند. بیماران سیاه آسیب شدید تر از سایر گروه های نژادی داشتند.
بعضی از نویسندگان به این نتیجه می رسند که تشخیص اریتم می تواند با پوستی که دارای رنگدانه تیره تر باشد دشوارتر باشد. [ 48 ] از آنجایی که اریتم غیرقابل انعطاف طولانی مدت معمولا یک نشانه هشدار اولیه خطر و آسیب آسیب به فشار است، مشکل در تشخیص اریتم می تواند منجر به عدم شناخت صدمات درجه I شود.
آمار بین المللی
در مطالعه ای از آلمان که میزان شیوع آسیب های فشار را در بیش از 18،000 بیمار ساکن در مراکز درمانی بلند مدت مورد بررسی قرار داد، میزان شیوع آن از 12.5 درصد در سال 2002 به 5 درصد در سال 2008 کاهش یافته است . [ 49 ] این کاهش است به دلیل استراتژی های موثرتر مدیریت و پیشگیری بهتر است.
آمار جمعیتی مرتبط با سن
شیوع آسیب های فشار به نظر می رسد که توزیع سن دو ساله است. اوج کوچک در طول دهه سوم زندگی رخ می دهد، که منعکس کننده زخم در کسانی است که آسیب های عصبی آسیب دیده است. عدم تحرک و عدم احساس این بیماران را در معرض آسیب های ناشی از فشار قرار می دهند. درمان این ضایعات در این جمعیت بیمار، یک چالش مالی است، با یک بیمارستان گزارش میانگین هزینه 78000 $ برای هر پذیرش بیمار با آسیب فشار.
همانطور که بیماران از رده سنی 40 تا 58 سال به رده سنی 75 ساله یا بیشتر منتقل می شوند، افزایش بیشتر در بروز آسیب های فشار رخ می دهد. [ 50 ] دو سوم آسیب های فشار در بیماران بالای 70 سال رخ می دهد. [ 38 ] به عنوان افراد سالخورده تبدیل به بخش سریع جمعیت در حال رشد می شوند، با حدود 1.5 میلیون نفر زندگی می کنند در امکانات مراقبت های ویژه، مشکل آسیب های فشار تاثیر بیشتری بر اقتصاد آمریکا خواهد داشت. [ 51 ]
آمار جمعیتی مرتبط با جنسیت
بیشتر افراد جوان مبتلا به آسیب های فشار مرد هستند. بروز بیشتر در مردان منعکس کننده تعداد بیشتری از مردان مبتلا به SCI آسیب دیده است. در افراد مسن، بیشتر بیماران با جراحات فشارخون، به عنوان یک نتیجه از مزیت بقای آنها نسبت به مردان، زنان هستند.
جمعیت شناختی مربوط به مسابقه
مطالعه ای که هوارد و تیلور انجام دادند، بروز آسیب های ناشی از فشار در ساکنین خانه های پرستاری در جنوب شرقی ایالات متحده در بیماران سیاه پوست بیشتر از افراد سفید پوست بود. [ 52 ] نویسندگان دادههای 113،869 نفر از ساکنین خانه های پرستاری را مورد بررسی قرار دادند که هیچ کدام از آنها صدمات جبران ناپذیری در پذیرش خانه های پرستاری نداشتند. آنها مشخص کردند که 4.7٪ از ساکنان سیاه پوست، زخمهای پس از زایمان را در مقایسه با 3.4٪ ساکنان سفید پوست ایجاد می کنند.
علاوه بر این، تفاوت های نژادی در بروز آسیب های فشار، میل جنسی را براساس ویژگی های بیمار نشان می دهد. [ 52 ] تغییرات بروز در بین مردان سیاه پوست و سفید در ساکنانی که وابسته به تحرک بودند مشخص شد، در حالی که تفاوت در میزان بروز زنان سیاه و سفید در ساکنانی که در معرض بستری بوده و زندگی می کنند در خانه های پرستاری با کمتر از 200 تخت دیده می شود.
پیش بینی
آسیب های فشار به عنوان علت مستقیم مرگ در 7 تا 8 درصد از بیماران مبتلا به پاراپلژی ذکر شده است. [ 53 ،41 ] همانطور که یک سوم بیماران بستری در معرض آسیب های فشار در طول بستری شدن آنها می میرند. بیش از نیمی از افرادی که در معرض آسیب فشار در بیمارستان قرار می گیرند، در 12 ماه آینده جان می گیرند. به عنوان یک قاعده، این بیماران از فرایند بیماری اولیه خود می میرند و نه از زخم های فشار، اما آسیب های فشار ممکن است در بعضی موارد عامل کمک کننده باشد.
هر سال حدود 60،000 نفر از عوارض آسیب های ناشی از فشار خون میمیرند. [ 54 ] افراد مبتلا به زخم تحت فشار 4.5 برابر بیشتر از مرگ و میر نسبت به افراد دارای عوامل خطر مشابه، اما بدون آسیب های فشار. [ 8 ]عوارض ثانویه، باکتریمی مرتبط با زخم، می تواند خطر مرگ و میر را به 55٪ افزایش دهد. [ 54 ، 55 ، 56 ، 57 ]
شایع ترین علل مرگ و میر در بیماران مبتلا به آسیب های مزمن فشار، نارسایی کلیه و آمیلوئیدوز هستند . به طور کلی، مرگ و میر بیشتر برای بیمارانی است که آسیب های فشار جدید ایجاد می کنند و در آنها آسیب به درمان نمی رسد.
عفونت شایع ترین عوارض عمده آسیب های فشار است. موجودات پاتولوژیک مجرم می توانند به صورت بی هوازی یا هوازی باشند. پاتوژن های هوازی معمولا در تمام جراحات فشار وجود دارد [ 58 ] در حالیکه اناروب ها اغلب در زخم های بزرگتر (65٪ در درجه 3 و بالاتر) حضور دارند. [ 59 ]
ارگانیزم هایی که بیشتر از زخم های فشارخون جدا می شوند عبارتند از:
- پروتئوس
- استرپتوکوک گروه D
- اشرشیا کولی
- استافیلوکوک
- سودوموناس
- کورینباکتریوم
بیماران با باکتریمی بیشتر احتمال دارد که گونه های باکروئید در آسیب های فشار خود داشته باشند. [ 59 ] این زخم ها نباید به صورت مکرر کشت شوند، مگر اینکه علائم سیستمیک عفونت وجود داشته باشد (به عنوان مثال، زهکشی مزمن، لکوسیتوز، تب، فشار خون، افزایش ضربان قلب، تغییرات در وضعیت ذهنی).
هوشیاری بالینی بسیار حیاتی است چرا که نشانه هایی که به طور معمول با عفونت مضر یا فومینیت مرتبط هستند، اغلب در بیماران مسن یا مبتلا به اسهال وجود ندارد. در بیماران سالمند مبتلا به آسیب های فشار، باکترمی گزارش می شود که با میزان 3.5 در هر 10000 تخلیه بیمارستان رخ می دهد. [ 8 ]
با توجه به مرگ و میر بالا در این جمعیت (تقریبا 50٪)، [ 56 ] مهم است که درمان با آنتی بیوتیک عفونت زخم یا باکتریایی ثانویه طیف مناسب پوشش اختصاصی برای موجودات مجرم را فراهم می کند. از آنجا که استفاده بی رویه از آنتی بیوتیک ها منجر به ارگانیسم های مقاوم می شود و به علت آنکه داروهای خاص و عوامل ضد میکروبی به سرعت در حال تغییر هستند، مدیریت این مشکلات پیچیده ممکن است با مشاوره یک متخصص بیماری های عفونی تسهیل شود.
Sepsis همچنین می تواند ثانویه به استئومیلیت رخ دهد، که در 26٪ از زخم های غیرخون گزارش شده است. [ 8] یک مطالعه آینده نگر نشان داد که استئومیلیت با آسیب های ناخوش آگاه 4 درجه در 86٪ از جمعیت مورد مطالعه ارتباط دارد. [ 60 ، 61 ]. این مطالعه از جریان سه فاز رادیونوکلئتی تکنیتیم متیل دی فسفات برای تشخیص استئومیلیت اولیه استفاده کرد.
تست های مختلف برای تشخیص استئومیلیت در بیماران مبتلا به صدمات فشار استفاده می شود. رادیوگرافی ساده دارای حساسیت 78٪ و ویژگی 50٪ است، اما یافته های رادیوگرافی اغلب در مراحل اولیه عفونت وجود ندارد.اسکن استخوان حساس تر است، اما خاصیت آنها کم است (50٪). بیوپسی استخوان دارای بالاترین خصوصیات (96٪) و حساسیت (73٪) است. [ 60 ، 61 ]
ترکیبی از آزمایشات تشخیصی (به عنوان مثال، شمارش گلبول های سفید (WBC)، میزان رسوب اریتروسیت [ESR] و رادیوگرافی ساده) حساسیت 89٪ و ویژگی 88٪ را فراهم می کند. اگر تمام نتایج آزمون مثبت باشد، ارزش پیش بینی مثبت این ترکیب 69٪ است. اگر تمام نتایج آزمون منفی باشد، ارزش پیش بینی منفی 96٪ است. [60 ، 61 ]
Osteomyelitis باید هر زمان که زخم درمان نمی شود در نظر گرفته شود، به ویژه اگر زخم بیش از یک برجسته استخوان است. پزشکان همچنین باید شرایط دیگر مرتبط با زخم های غیرخوابی را، از جمله کلسیفیکاسیون heterotopy یا ossification، رد کنند. بیشتر یافته ها نشان می دهد که درمان آنتی بیوتیکی برای استئومیلیت باید 6-8 هفته ادامه یابد. جراحی برای برخی از موارد استئومیلیت مزمن مورد نیاز است. [ 45 ]
آمیلوئیدوز سیستمیک می تواند منجر به صدمات ناشی از فشار خون مزمن شود. عوارض جانبی دیگر از آسیب های فشار عبارتند از گسترش سلولیت، آبسه دستگاه سینوسی، آرتروز سپتیک، کارسینوم سلول سنگفرشی در زخم، فیستول پریئورتال و ossification heterotopy. از آنجایی که برخی از عوارض ثانویه آسیب های فشار می توانند از بهبود زخم جلوگیری کنند، آنها باید از نظر شدید از پیشگیری و درمان شوند. [ 62 ] عوارض ممکن است شامل عفونت، درد، افسردگی و حتی مرگ باشد.
آموزش بیمار
بیماران و سیستم حمایت از آنها باید درک کنند که مسئولیت آنها در جلوگیری از زخم های مجدد و جدید است و این یک فرآیند طول عمر است. [ 63 ] آموزش در مورد اجتناب از فشار مناسب باید در بیمارستان آغاز شود و به خانه ادامه یابد.
زخم و مراقبت از زخم
آمار مراقبت از زخم
|
بررسی زخم
|
پوست یک عضو ارگانیک بزرگ است که با محیط زندگی می کند و سیگنال هایی را در مورد لمس، درد ، ارتعاش و موقعیت سیگنال ارسال می کند . دو لایه پوست وجود دارد که بدن، اپیدرم و درم راپوشش می دهد . اپیدرم خارجی ترین لایه پوست، بخشی است که دیده می شود، و با سلول های پوستی جدید در حال شکل و به تدریج در حال ریختن بسیار فعال است. انواع مختلفی از سلول های اپیدرمی وجود دارد:
درم لایه های عمیق تر پوست است. این دو لایه دارد که مسئول حمایت از اپیدرم هستند:
بافت چربی زیر جلدی ، لایه های اپیدرم و درم را تشکیل می دهد و برای پوست کمرنگ تر می شود. زیر این لایه، عضله و استخوان را می پوشاند.
|
درمان و ترمیم زخم بستر (زخم فشاری) ، زخم پای دیابتی ، زخم های جراحی (سینوس پایلونیدال و...) ، سوختگی وسایر اقدامات پرستاری در منزل .درشهرهای : تهران ، شهر جدید پردیس ، بومهن ، رودهن ، دماوند ، فیروزکوه و پلور مازندران .با پانسمانهای نوین ( کامفیل ، هارتمن ، مدی هانی ، آنیکا ، لوهمن & روشه ، بی بران و ...). به روش کاملا استریل ودر مدت زمان بسیار کوتاهتر و مقرون به صرفه تر و نیاز به تعویض پانسمان هر چهار – پنج روز یکبار : بدون درد و با بهره گیری از مشاوره متخصصین عفونی – پوست – ارتوپد_جراح و تغذیه .
. ...................................................................................- ارائه مشاوره در خصوص مراقبت از بیمار
- آموزش کمکهای اولیه
- تزریقات وسرم تراپی
- پانسمان جراحی، سوختگی
- پانسمان های نوین جهت زخم بستر، زخم پای دیابتی
- سونداژ ادراری
- کشیدن بخیه
- گذاشتن سوند معده
- ویزیت در منزل
- مشاوره خرید تجهیزات پزشکی
توسط کارشناس پرستاری : پرویز بخشی ، با سالیان سال تجربه کار بالینی - تلفن تماس : 09122127505 -ایمیل :bakhshi.parviz@gmail.com